【妇科腹腔镜镜篇】4K腹腔镜下子宫内膜癌手术
发布时间:2023-10-09
Q
Q
什么是子宫内膜癌?
A
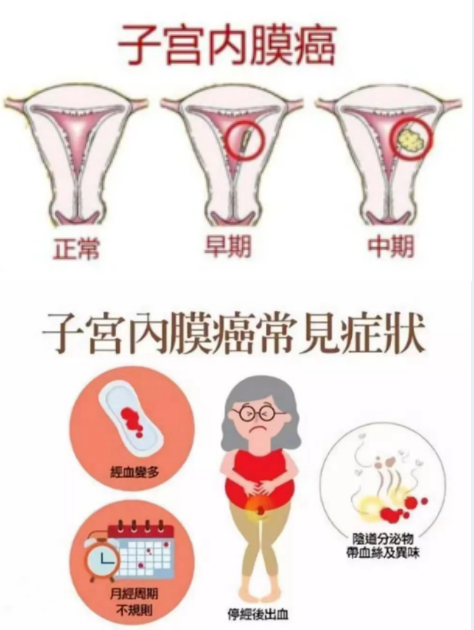
Q
它的病因是什么?
A
手术优势
子宫内膜癌近年发病率有上升趋势,以异常子宫出血为主要症状。手术是主要的治疗方法,4K腹腔镜手术是微创手术的代表,手术通过43寸或55寸超大屏显示,超高清像素画面,呈现出4K超清晰手术视野,帮助医生更好的完成手术,所以手术创伤小,盆腔粘连少,术中出血少,术后恢复快,手术感染小,腹壁瘢痕小,住院时间短等优势。
腹腔镜下子宫内膜癌根治手术,是妇科腹腔镜手术领域中难度较高、技术操作较复杂、设备器械要求繁多的手术方式,对主刀医生及团队的技术要求都非常高。
手术术式的选择
1、宫颈未受累(宫体内I期):
筋膜外子宫+双附件+手术分期(盆腔淋巴清扫)
2、宫颈受累(怀疑II期,术前后符合率30%-40%):
次或广泛子宫+双附件+手术分期(盆+腹主旁高位淋巴清扫)
3、II型子宫内膜癌:
筋膜外子宫+双附件+大网膜(浆液性)+手术分期(高位淋)
4、卵巢受累(宫体外,包括腹水细胞学阳性III、IV期):
筋膜外子宫+双附件+手术分期(高位淋)+减瘤术
5、理论上子宫内膜癌各期患者手术均应行手术病理分期术。
6、术中常规腹水细胞学检查、缝闭宫颈、双输卵管,剖视子宫了解浸润肌层深度及无瘤操作。
1
手术范围及流程
手术范围及流程详见下图。
(1)按照手术分期原则进行全面分期手术。基本术式为筋膜外全子宫切除术+双侧附件切除术±盆腔淋巴结切除术和腹主动脉旁淋巴结切除术。术中留取腹水或腹腔冲洗液送细胞学检查。
(2)可选择前哨淋巴结活检结合病理学超分期替代系统性淋巴结切除。
(3)对诊刮病理学检查结果为子宫内膜浆液性癌、透明细胞癌、癌肉瘤和未分化癌的患者,应切除大网膜。
(4)对于符合保留卵巢内分泌功能适应证的患者[组织学G1级子宫内膜样腺癌,不存在组织学的其他高危因素,肿瘤病灶直径≤2cm;年龄≤40岁(个别情况可酌情放宽到45岁)],有保留卵巢的迫切需求;无遗传性高风险癌瘤家族史;术中探查卵巢外观无异常,排除卵巢转移;腹腔冲洗液细胞学阴性,可保留卵巢,建议在子宫切除的同时,切除双侧输卵管。
(5)对先前接受不完全分期手术的中高危或高危患者,应考虑进行再分期手术。
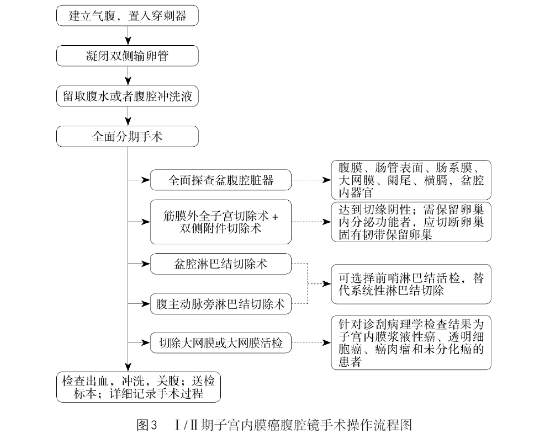
推荐意见:腹腔镜子宫内膜癌手术基本术式为筋膜外全子宫切除术+双侧附切除术±盆腔和腹主动脉旁淋巴结切除术。子宫颈转移的肿瘤是腹腔镜手术的相对禁忌证。对于符合保留卵巢内分泌功能适应证的患者,可保留卵巢,但应切除双侧输卵管。

2
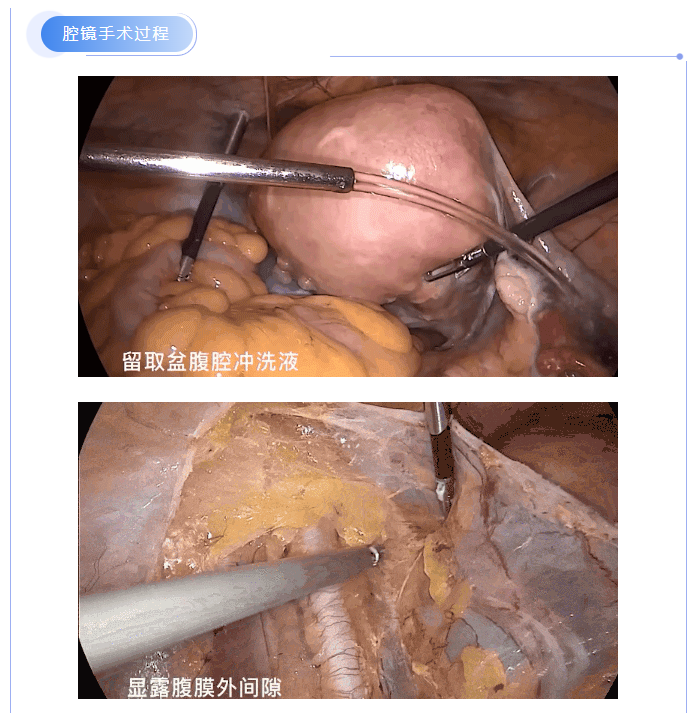
主要手术步骤
进腹后首先闭合(或结扎)双侧输卵管峡部,全面探查盆腹腔,留取盆腹腔冲洗液送细胞学检查。
2.1 前哨淋巴结示踪和活检
2.1.1 适应证:Ⅰ/Ⅱ期中低危子宫内膜癌,排外任何高危因素或仅存以下1个高危因素:深肌层浸润、G2或G3、ⅠA期非内膜样癌无肌层浸润。
2.1.2 操作过程:主要以吲哚菁绿(indocyanine green,ICG)、纳米碳混悬液(carbon nanoparticles,CNP)作为示踪剂。于子宫颈3、9点(单一示踪剂)或子宫颈2、4、8、10点(联合示踪剂)注射(见图4)。先浅注射点(深度0.1~0.3cm)、后深注射点(深度1~2cm),浓度1.25g/L,分别缓慢推注示踪剂。采用ICG者通过荧光摄像头显影,术中观察并识别前哨淋巴结。

2.1.3 注意事项:术中发现淋巴结显影,切除最先显影的淋巴结。如果一侧盆腔未检出前哨淋巴结,则该侧需行系统性淋巴结切除术。推荐对前哨淋巴结进行病理超分期。Ⅰ期、低级别、无肌层浸润的子宫内膜癌不需切除淋巴结,不推荐前哨淋巴结活检。
2.2 筋膜外全子宫+双侧附件切除
(1)筋膜外全子宫切除术手术范围包括子宫体、子宫颈、子宫颈筋膜,部分推开膀胱和直肠,少量环形切除阴道,无须暴露和外推输尿管,紧贴子宫切断主骶韧带。
(2)处理双侧附件:打开盆腔侧腹膜,游离骨盆漏斗韧带,显露同侧输尿管,充分凝闭(或结扎)骨盆漏斗韧带后切断。顺势打开同侧阔韧带前后叶至宫旁。若保留卵巢切除输卵管,需凝闭卵巢固有韧带并切断,沿输卵管系膜切除输卵管。
(3)处理双侧圆韧带:在距离宫角约2cm处凝切圆韧带。
(4)打开膀胱子宫腹膜反折,下推膀胱。
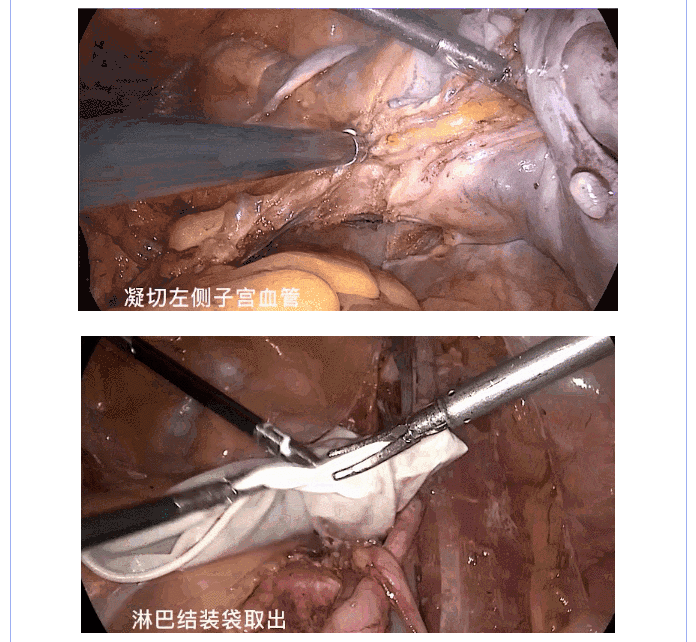
(5)处理子宫血管:将阔韧带后叶分离处继续下推,暴露子宫动静脉,在子宫峡部水平凝闭子宫血管。
(6)处理主骶韧带:暴露主骶韧带,在起始部位切断主骶韧带。
(7)环形切开阴道,切除阴道穹隆约1cm,保持完整子宫颈筋膜,完整取出子宫。
(8)连续或“8”字缝合阴道残端。
2.3 系统性淋巴结切除
2.3.1 适应证:国内研究显示,ICG和纳米碳联合示踪可达95%的总检出率,仍有部分患者不能成功示踪。未成功显影前哨淋巴结者或Ⅰ期高中危/高危和Ⅱ期患者,推荐行系统性淋巴结切除。Ⅰ/Ⅱ期患者术中发现盆腔淋巴结受累,无需行系统性盆腔淋巴结切除,只切除肿大的淋巴结以达到减瘤和明确病理有无转移,但仍需进行达到肾血管水平的系统性主动脉旁淋巴结切除。
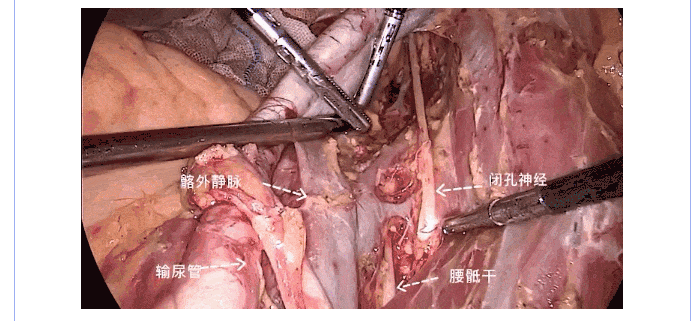
2.3.2 盆腔淋巴结切除术 沿盆侧壁向上、向外打开侧腹膜,暴露髂外动静脉,沿髂外动静脉的表面自上而下切除淋巴脂肪组织。上界达髂总动脉上2~3cm,下界达旋髂深静脉,内侧界达髂内动脉外侧缘,外界达腰大肌内侧缘,底界达闭孔神经表面。
淋巴结切除,强调手术操作的标准化,可提高手术治疗效果,缩短学习曲线,注意各组淋巴结的整块切除,避免强行牵拉和撕脱。切除过程中注意解剖关系,进入正确的血管鞘间隙。辨认输尿管、血管尤其盆底静脉丛和重要神经(闭孔神经、腰骶干乃至坐骨神经),避免周围组织损伤。闭合较粗淋巴管,避免过度损伤脂肪组织和周围的淋巴管。切除淋巴结时需遵循无瘤原则,装袋取出。
2.3.3 腹主动脉旁淋巴结切除术 利用头低臀高体位将小肠和大网膜向患者头侧推开并保持,暴露腹主动脉主干。肥胖患者显露不清时,可采用缝线牵拉悬吊后腹膜帮助暴露术野。以肠系膜下动脉为标记,纵行打开腹主动脉表面的腹膜,向上至十二指肠横缘下水平。沿腹主动脉主干向两侧打开,暴露下腔静脉、左肾静脉下缘。为避免损伤输尿管,应游离显露双侧输尿管走行。依次切除该范围内的淋巴脂肪组织,上界达肾静脉下缘,下界达骶前区域,两侧达左右髂总血管。注意保护腹主动脉表面的神经束。
2.4 关闭腹腔 检查术野无活动性出血点,蒸馏水充分冲洗腹盆腔,留置盆腔引流管,解除气腹,全层缝合包括腹膜的各穿刺器孔腹壁。
推荐意见:Ⅰ/Ⅱ期中低危子宫内膜癌选择前哨淋巴结活检替代系统性淋巴结切除,切除最先显影的淋巴结;若一侧或双侧盆腔未检出前哨淋巴结,则行系统性淋巴结切除术。Ⅰ期高中危/高危组和Ⅱ期患者应行系统性淋巴结切除。Ⅰ/Ⅱ期子宫内膜癌盆腔淋巴结受累者,只需切除肿大的盆腔淋巴结,但仍需行达到肾血管水平的系统性主动脉旁淋巴结切除。

手术要点
划定界限,规划路线
张驰有度,乘虚而入
知己知彼,谨慎慢行
分区处理,整块切除
术后病检

病检:(子宫)高分化子宫内膜样腺癌,右侧宫角可见1.5*1.2cm菜花样肿块,未见明显肌层浸润。送检宫颈切缘、主韧带切缘、双阔韧切缘、宫旁腹膜返组织、双直肠隐窝组织、双附件未见癌转移。送检腹主、低前、左右骼总、左右骼外、左右骼内、左右闭孔、左右腹股沟各组淋巴结共30枚,未见癌转移。
声明:图文摘自中国实用妇科与产科杂志、第一GO。本文重在医学知识普及,不求任何经济效益,如有侵权,及时联系我们。





 沪公网安备 31011502013990号
沪公网安备 31011502013990号